Používání rentgenů - lékařské ozáření
Vážené čtenářky, vážení čtenáři,
vzhledem k Vašemu rostoucímu zájmu o problematiku lékařského ozáření, resp. používání rentgenů pro diagnostické účely v medicíně, jsme pro Vás připravili tento článek. V něm se Vám budeme snažit přiblížit základní principy radiační ochrany a reagovat na Vaše nejčastější dotazy a obavy.
Hned v úvodu bychom rádi zdůraznili, že lékařské ozáření je jediným případem, kdy je člověk vystavován ionizujícímu záření záměrně - s cílem zvýšit kvalitu života pacienta nebo mu přímo život zachránit. Vzhledem ke svému specifickému charakteru lékařské expozice nepodléhají žádným limitům. Uplatňují se při nich však dva základní principy radiační ochrany – princip zdůvodnění a princip optimalizace. Tuto logiku se Vám pokusíme vysvětlit.
Radiační ochrana vychází z konzervativního předpokladu (tj. bráno s vysokou mírou opatrnosti i jistou rezervou), že jakákoli dávka záření působící na člověka je spojená s potenciálním zdravotním rizikem, ačkoli dodnes neexistují přímé důkazy o tom, že by i velmi malé dávky mohly vyvolat vznik určitého poškození. Můžeme však říci, že dávka, kterou pacient obdrží při standardním výkonu v rámci rentgenové diagnostiky, není nebezpečná, resp. představuje velmi nízké riziko, a to i v případě opakovaných vyšetření. Nicméně přijatelnost ionizujícího záření se vždy před jeho použitím vyhodnotí, zejména s ohledem na jeho potenciální přínosy a srovnávací výhody oproti "konvenčním" postupům i možná rizika, přičemž je nutné vycházet z uvedených principů zdůvodnění a optimalizace.
Pokud k aplikaci ionizujícího záření (i.z.) neexistuje žádná alternativa - jinou metodou nelze dospět ke srovnatelnému výsledku - považuje se použití jeho zdroje za zdůvodněné; současně je ovšem vědomě přijato možné riziko spojené s ozářením. Například lékař vždy před rentgenovým vyšetřením zvažuje možnost využití jiné zobrazovací metody bez použití i.z. (např. ultrazvuku nebo magnetické rezonance), která by mu umožnila získat požadovanou diagnostickou informaci nezbytnou pro další léčbu. Princip zdůvodnění říká, že žádná činnost vedoucí k ozáření osob nesmí být zavedena, pokud z ní neplyne dostatečný prospěch ozářeným jedincům nebo společnosti, který vyrovnává potenciální újmu způsobenou ozářením. Takový způsob rozhodování intuitivně používáme (nebo bychom měli) i v každodenním životě - věci děláme tak, aby přinesly více užitku než škody. Riziko újmy musí být co nejnižší, proto radiační ochranu optimalizujeme a stanovujeme limity ozáření. Podle principu optimalizace by měla být, ve vztahu k jednotlivému zdroji, výše individuálních dávek udržována tak nízká, jak je rozumně dosažitelné, při uvážení ekonomických a sociálních hledisek. To znamená, že přínos indikovaného vyšetření by měl významně převážit případná rizika vyplývající z ozáření. Jak již bylo uvedeno, v případě lékařského ozáření je míra ozáření optimalizována, není však limitována, neboť záleží na typu vyšetření, které je třeba provést, a proto není možné limity jednotně nastavit. Pro ilustraci a lepší představu možných důsledků zavedení limitů v praxi by mohly posloužit následující scénáře:
- lékař by neošetřil zlomenou nohu (např. by nemohl uvést do správné polohy vzdálené úlomky zlomené kosti), protože by ji z důvodu hrozícího překročení určité limitní dávky nemohl zrentgenovat;
- lékař by nesměl v případě, kdy by hrozilo přečerpání limitu, udělat opakovaný snímek, který by mu umožnil jednoznačně stanovit diagnózu a způsob léčení (např. nedostatečně ostrý první snímek, nový nález apod.);
- nebyla by odhalena metastáza primárního nádoru, protože by byl vyčerpán roční limit dávky – tento případ by mohl mít závažné následky (pacient by dokonce mohl z důvodu neodhalení progrese primárního onemocnění zemřít)...
Jako určité vodítko pro posouzení toho, zda jsou dávky pacientů optimalizované, byly stanoveny tzv. diagnostické referenční úrovně (dále DRÚ). DRÚ jsou stanoveny v příloze č. 22 vyhlášky č. 422/2016 Sb., (V 422), a to pro vybrané modality a pro standardního člověka (pacienta). Zdroj používaný pro lékařské ozáření musí splňovat další náležitosti dle V 422; je nutné používat zdroj (rentgenový přístroj), který úspěšně prošel požadovanými zkouškami: přejímací zkouškou, zkouškou dlouhodobé stability a zkouškami provozní stálosti, ale i splňující požadavky na zdravotnické prostředky dle zákona č. 268/2014 Sb., o zdravotnických prostředcích. Neméně důležitá je též volba vhodného způsobu vyšetření (projekce, poloha pacienta, vzdálenost od zdroje).
Pro představu níže uvádíme typické hodnoty efektivních dávek pro vybraná konvenční rentgenová a CT vyšetření (tab. 1) a také přehled rizika při ozáření těmito malými dávkami (tab. 2):

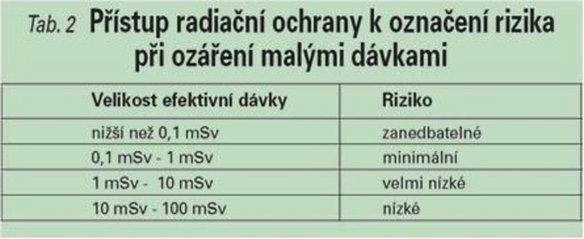
Zdroj obou tabulek: RENTGEN
Pro úplnost je nutné dodat, že ionizující záření se v těle nekumuluje, nicméně rizika z jednotlivých ozáření se sčítají, tzn. že s počtem vyšetření roste pravděpodobnost vzniku případného poškození. Na druhé straně je nutné si uvědomit, že rizika spojená se standardními vyšetřeními jsou velmi malá, nízký je tudíž i jejich součet, tedy i pravděpodobnost indukce nežádoucího účinku.
Speciální zájem dlouhodobě vyvolává vliv rentgenových vyšetření v těhotenství. K neplánovanému (nechtěnému) ozáření zárodku, resp. plodu, může dojít, pokud je vyšetření provedeno v časném stadiu ještě neprokázané gravidity. Ozáření se však nelze vyhnout ani v neodkladných případech, kdy je vyšetření těhotné ženy nezbytné pro stanovení její diagnózy a nelze využít jiných metod bez aplikace ionizujícího záření.
Míra možného poškození zárodku, resp. plodu, je závislá na dvou faktorech: na dávce absorbované v děloze (tzv. orgánové dávce) a stádiu nitroděložního vývoje, tedy době, kdy - ve vztahu k délce (stupni) těhotenství - k ozáření dělohy došlo:
Předpokládá se, že okamžité poškození vzniká při dávkách vyšších než 100 mGy. Je velmi nepravděpodobné, že by dávka na dělohu při rentgenování překročila předpokládaný práh (typické hodnoty se pohybují na úrovni zlomků mGy až jednotek mGy, jen v případech CT přímo v oblasti "malé pánve" se jedná o dávky vyšší). Přirozený výskyt závažných malformací (vývojových poruch) má četnost 2-4 na 100 narozených dětí. Riziko vzniku zhoubného nádoru vztažené na 1 mGy dávky v plodu je 0,006 % (cca 1:17000), přičemž spontánní výskyt fatálních nádorů u dětí je 0,3 % (1:333). Vzhledem k tomu, že energie rentgenového záření klesá se čtvercem vzdálenosti, je při zobrazování oblastí neležících v blízkém okolí dělohy možný negativní dopad na plod zanedbatelný (dávka obdržená přímo v děloze je velmi nízká). Při radiologických vyšetřeních se navíc pro ochranu před nežádoucím ozářením nevyšetřovaných tkání používají ochranné stínící pomůcky (zástěry, pomůcky k vykrytí gonád z olovnaté gumy apod.), které "nadbytečné" rozptýlené záření odstíní.
Příklad: při intraorálním snímku (rentgenovém vyšetření zubů) těhotné pacientky obdrží embryo dávku kolem 0,001 mGy (u rentgenového záření platí, že 1 mSv = 1 mGy), což je zátěž mnohem menší než představuje průměrná efektivní dávka od přírodního ozáření za jeden rok (3 mSv). Jak jsme již uvedli, dodnes nebyly prokázány případy, že by i tak malé dávky představovaly nějaké riziko. Takže pokud vůbec nějaké riziko vzniká, je skutečně jen velmi malé.
Do 3. týdne těhotenství se jedná o fázi, v níž je riziko vzniku budoucích vývojových vad zárodku v důsledku ozáření nejmenší. I v pozdějších (konečných) fázích těhotenství je plod k i.z. relativně odolný. Z hlediska citlivosti vůči ionizujícímu záření je významnější období mezi 3.-9. týdnem těhotenství, kdy je zárodek nejnáchylnější k možnému poškození. Ovšem je i zde nutno dodat, že pravděpodobnost projevu genetických účinků ionizujícího záření matek, které se podrobily rentgenovým vyšetření, je zanedbatelná a jejich vznik nebyl v lidské populaci dosud prokázán. Dokonce ani v extrémním případě – při studii potomků rodičů, kteří přežili výbuch jaderné bomby v Hirošimě a Nagasaki a byli vystaveni velmi vysokému ozáření, kterou samozřejmě nelze při běžných vyšetřeních dosáhnout - nebyl prokázán statisticky významný rozdíl v genetickém poškození ve srovnání s kontrolní "neozářenou" skupinou populace.
Obecně lze říci, že potenciální riziko vyplývající z vyšetření pomocí i.z. je nesrovnatelně nižší než jiná rizika, s nimiž se v každodenním životě setkáváme a která běžně přijímáme (úrazy v domácnosti, dopravní nehody, následky nezdravého životního stylu apod.).
Při této příležitosti bychom Vás také rádi upozornili na existenci bulletinu RENTGEN, který vydáváme ve spolupráci se Státním ústavem radiační ochrany, v.v.i. (SÚRO) a v jehož jednotlivých vydáních najdete řadu praktických informací právě z oblasti využívání ionizujícího záření v medicíně. Bulletiny RENTGEN Vám přinášejí následující témata:
- Lékařské ozáření - základy (září 2001)
- Rentgenová diagnostika, centrální registr zdrojů (červen 2002)
- Mamografie (červen 2005)
- Radiační ochrana v medicíně, ochranné pomůcky (srpen 2006)
- Radiační ochrana novorozenců (prosinec 2007)
- Výpočetní tomografie (CT) (září 2009)
- Otázka malých dávek při lékařském ozáření (červen 2016)
Kompetence SÚJB v oblasti usměrňování lékařského ozáření včetně základních pravidel radiační ochrany jsou stanoveny zákonem č. 263/2016 Sb., o mírovém využívání jaderné energie a ionizujícího záření ("Atomový zákon"), podrobnosti lékařského ozáření pak V 422. Inspektoři SÚJB dohlížejí na to, aby byla zajištěna radiační ochrana na radiodiagnostických pracovištích. Kontrolují správnost nastavených parametrů, dodržování DRÚ (mj. sledují, zda pacient nebyl ozařován zbytečně vysokou dávkou záření), upozorňují na povinnost zdravotníků ptát se na předchozí ozáření, zjišťují příčiny opakování snímků apod.
Lékařské ozáření může provádět pouze držitel povolení SÚJB k nakládání se zdroji ionizujícího záření. O způsobu vyšetření (a s ním spojené dávce) rozhoduje tzv. aplikující odborník. Tito zdravotničtí pracovníci vyšetření provádějí na žádost tzv. indikujícího lékaře (tito lékaři mají k dispozici tzv. Indikační kritéria pro zobrazovací metody uveřejněné ve Věstníku MZ ČR č.11/2003 a měli by dbát na to, aby vyšetření bylo provedeno ve skutečně zdůvodněných případech). Výchova zdravotnického personálu (indikujících lékařů i aplikujících odborníků), stanovení klinické odpovědnosti za ozáření, vydávání a dodržování (v rámci klinických auditů) Národních radiologických standardů (NRS) popisujících správný způsob provádění jednotlivých vyšetření, je zcela v kompetenci Ministerstva zdravotnictví ČR (MZd). Zájem na uplatňování správných postupů by však měl mít i zřizovatel zdravotnického zařízení. Nezastupitelnou úlohu mají i odborné lékařské společnosti a Česká lékařská komora.
Soustavný dohled nad respektováním pravidel radiační ochrany musí být na každém pracovišti se zdroji ionizujícího záření zajištěn tzv. dohlížející osobou a osobami s přímou odpovědností za zajištění radiační ochrany, které složily na SÚJB zkoušku zvláštní odborné způsobilosti (ZOZ). Další informace o lékařském ozáření, včetně řady již zodpovězených dotazů z této oblasti jsou zveřejněny na webových stránkách SÚRO a SÚJB. Usměrňování lékařského ozáření je jedním z úkolů SÚJB, který stanovuje legislativní pravidla pro radiační ochranu a v rámci dozorné činnosti dodržování legislativních povinností také kontroluje. SÚJB velmi úzce spolupracuje s MZd, které má v kompetenci stanovit pravidla zdravotní péče. Neopominutelná je však i úloha pacientů, kteří v zájmu svého zdraví a při znalosti svých práv mohou ke snížení své radiační zátěže též přispět.
Menu
- Aktuálně
- Elektronická úřední deska
- O SÚJB
- Legislativa
- Dokumenty a publikace
- Jaderná bezpečnost
- Radiační ochrana
- Monitorování radiační situace
- Stress testy jaderných elektráren
- Krizové řízení
- Mezinárodní spolupráce
- Evropská unie
- WENRA
- Nešíření jaderných zbraní
- Zákaz chemických zbraní
- Zákaz biologických zbraní
- Plány kontrolní činnosti
- Odkazy
- Pro média
- Protikorupční opatření
- Zpracování osobních údajů
- Styk s veřejností
- Kontakt